Mentre ci prepariamo a ricevere i nuovi vaccini aggiornati alla variante Omicron BA.1, gli esperti si domandano quale sia la migliore strategia di lungo periodo per affrontare la Covid-19. Non si possono fare richiami vaccinali ogni 3 mesi ed è necessario capire cosa fare con le persone più fragili (anziani o persone giovani che siano affette da particolari patologie). La gran parte degli anticorpi monoclonali sviluppati durante la prima fase della pandemia non funziona con il ceppo Omicron, ma nuovi tipi di anticorpi saranno disponibili tra breve.
Quasi 3 anni di pandemia hanno visto una “gara” con improvvisi capovolgimenti di fronte tra lo sviluppo di vaccini e nuovi farmaci e la continua diffusione di nuove mutazioni virali. Il virus SARS-CoV-2 ha fin qui dimostrato di saper diventare sempre più contagioso.
Grazie alle numerose mutazioni accumulate, i ceppi virali più recenti hanno aumentato la loro capacità di eludere – almeno in parte – le difese immunitarie della popolazione che ormai è in gran parte vaccinata. Anche chi ha già contratto la Covid-19 non se la cava meglio, come è testimoniato dall’elevato tasso di reinfezioni che ha caratterizzato l’ultima ondata pandemica durante l’estate 2022.
I vaccini somministrati fino ad oggi sono quelli sviluppati nel 2020, utilizzando il ceppo virale originale di Wuhan. La loro efficacia nel prevenire qualsiasi forma di contagio tende a calare rapidamente nel corso dei primissimi mesi subito dopo la somministrazione ed è comunque piuttosto bassa quando si ha a che fare con uno dei ceppi virali appartenenti alla “famiglia” Omicron. Tra pochi giorni saranno disponibili le nuove versioni dei vaccini aggiornati ad Omicron BA.1, ma se anche dovessero produrre una qualche forma di protezione rispetto a qualsiasi forma di contagio, non ci aspettiamo che tale effetto possa essere duraturo nel tempo.
Il risultato consolidato dei vaccini è quello di ridurre sensibilmente i contagi più gravi, cioè quelli che comportano un ricovero ospedaliero o, nei casi peggiori, addirittura il decesso. Grazie ai vaccini, a partire dal primo trimestre 2021 abbiamo osservato un calo significativo dell’indice di mortalità generale della popolazione che, nel 2020, aveva subito un forte incremento a causa della pandemia.
Rimane tuttavia aperto il problema della protezione delle persone più fragili (anziani e giovani affetti da particolari patologie) che spesso hanno problemi legati alla limitata capacità di reazione del loro sistema immunitario. Non si può pensare di sottoporre queste persone ad una nuova vaccinazione ogni 3 mesi ed è quindi necessario individuare adeguate strategie per evitare che un possibile contagio con SARS-CoV-2 possa produrre danni gravi alla loro salute.
Al momento non abbiamo un farmaco specificamente disegnato per curare la Covid-19 dopo che sono insorte le complicanze più gravi. La strategia migliore è quella di somministrare farmaci specifici immediatamente dopo la scoperta che i pazienti sono diventati positivi, senza attendere la comparsa di sintomi gravi.
La prima famiglia di farmaci che possono essere impiegati comprende i cosiddetti antivirali: il più noto ed anche il più efficace è il Paxlovid che agisce a livello molecolare impedendo che il virus si replichi all’interno delle cellule infettate. Il Paxlovid non è privo di controindicazioni, specialmente per i pazienti che assumono alcuni tipi di farmaci a causa della compresenza di altre patologie e deve essere somministrato dopo una attenta analisi da parte del medico curante.
Benché il Paxlovid abbia dimostrato di produrre buoni risultati anche nell’utilizzo “sul campo“, la ricerca di farmaci antivirali specificamente ottimizzati per il virus SARS-CoV-2 procede ancora alacremente. Man mano che si comprendono i dettagli dei meccanismi molecolari che governano il funzionamento del virus, nascono nuove idee che si potrebbero trasformare in nuovi approcci terapeutici.
Un approccio alternativo fa ricorso alla somministrazione precoce di anticorpi monoclonali, in grado di fissarsi a determinati punti del virus (tipicamente su parti della proteina spike), impedendogli di infettare le cellule. Tali farmaci sono stati sviluppati clonando alcuni anticorpi trovati nel siero di persone guarite dalla Covid-19, selezionati in base alla loro efficacia. Oltre che per la cura prima dell’insorgenza di sintomi gravi, gli anticorpi monoclonali possono essere utilizzati, anche in assenza di contagio, per il trattamento profilattico di soggetti a rischio particolarmente elevato.
Purtroppo gli anticorpi monoclonali presentano problemi analoghi a quelli dei vaccini. Poiché lavorano fissandosi selettivamente a specifiche parti del virus, se il virus muta, possono non riconoscere più il loro bersaglio e diventare inefficaci.
In questo momento c’è un grande dibattito su quali possano essere gli anticorpi migliori per la cura della Covid-19, in grado di garantire una risposta stabilmente alta, aldilà del ceppo virale considerato.
Un recente studio israeliano ha proposto di utilizzare 2 anticorpi: sono quelli individuati con le sigle TAU-1109 e TAU-2310 la cui risposta a diversi ceppi virali è mostrata nella figura seguente:
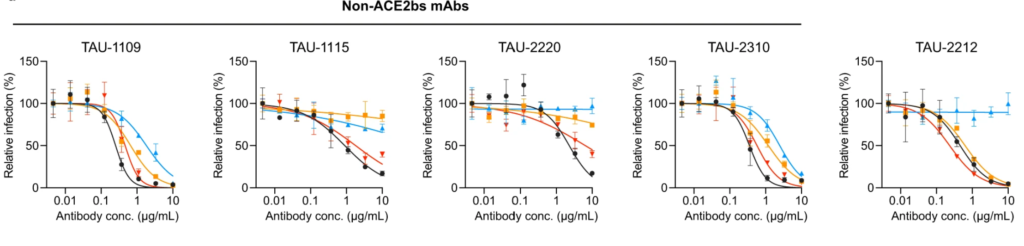
Segnalo che la stampa italiana ha ripreso la notizia d’agenzia secondo cui i 2 anticorpi monoclonali scoperti dagli scienziati israeliani sono così potenti “da poter eliminare la necessità di vaccini booster“. Ho letto con attenzione l’articolo, ma gli Autori non fanno mai accenno a questa possibilità (e se lo avessero scritto dubito fortemente che Nature lo avrebbe pubblicato). In realtà, controllando la stampa israeliana, si capisce che si tratta di una dichiarazione fatta durante una conferenza stampa. La definirei solo una “voce dal sen fuggita“. Siccome il messaggio che può passare è che grazie ai farmaci non servirebbe più fare alcun richiamo vaccinale, credo che ci vorrebbe un po’ più di prudenza prima di pubblicare certe notizie. Se il messaggio sbagliato arrivasse a persone fragili potrebbe fare grossi danni.
Tornando agli anticorpi monoclonali, un altro lavoro recente sviluppato da un gruppo di ricerca americano propone una soluzione alternativa che ha dimostrato di funzionare efficacemente con diverse sottovarianti del ceppo Omicron.
Le domande che tutti si pongono sono:
- Perché alcuni anticorpi funzionano e molti altri no?
- Ci aspettiamo che gli anticorpi in grado di neutralizzare i vari tipi di ceppi Omicron mostrino la stessa efficacia anche con eventuali future varianti del virus?
Si potrebbe ipotizzare che il punto di attacco degli anticorpi più efficaci non sia stato particolarmente modificato dalle mutazioni che si sono diffuse fino ad oggi. Sarà solo un caso oppure ci sono motivazioni forti – a livello di struttura molecolare – che impediscono la comparsa di mutazioni in quelle specifiche zone del virus?
In conclusione, ci troviamo nella classica situazione del “bicchiere mezzo pieno oppure mezzo vuoto“. Chi pensava che gli anticorpi monoclonali fossero ormai un’arma spuntata contro le varianti di tipo Omicron apprezzerà il fatto che ce ne è più d’uno in grado di combattere efficacemente tutti i principali ceppi virali che sono apparsi fino ad oggi. D’altra parte i pessimisti metteranno in evidenza che non è affatto detto che questi anticorpi possano essere altrettanto efficaci con qualsiasi futuro ceppo virale di SARS-CoV-2.
La risposta al dilemma può venire – come al solito – solo dalla ricerca. C’è ancora molto da fare per comprendere i meccanismi molecolari che governano il funzionamento del virus. Non sarà facile spiegare ogni dettaglio, ma c’è la concreta possibilità di fare passi avanti significativi, con una ricaduta positiva sullo sviluppo di nuovi farmaci.
Lascia un commento